MENÚ

 SEMG
Sociedad Española de Médicos Generales y de Familia
SEMG
Sociedad Española de Médicos Generales y de Familia
SEMG
LO QUE DEBES SABER SOBRE EL COLESTEROL Y SUS TIPOS
Tener el colesterol bajo, ¿qué repercusiones puede tener sobre nuestra salud? ¿Puede ser también perjudicial como ocurre cuando se tiene muy alto?
Hablar de colesterol es algo impreciso hoy en día. Debemos saber que hay varios tipos de colesterol, uno que son protectores como el HDL y otros que son perjudiciales como el LDL. Lo ideal es tener un HDL alto y un LDL muy bajo. El colesterol es uno de los principales factores de riesgo cardiovascular, si lo tenemos alto podemos desarrollar un infarto agudo de miocardio, un ictus u otra enfermedad cardiovascular.
En principio, el LDL cuando más bajo mejor. En otras patologías, como la hipertensión arterial, un exceso de bajada de tensión puede aumentar la mortalidad, lo que se llama curva en J, pero esto no sucede con el colesterol, que cuando tengamos más bajo el LDL, mejor.
Las nuevas guías aprobadas por la ESC (European Society Cardiology) ponen límites más estrictos bajando los niveles de LDL según el riesgo cardiovascular. Si es de bajo riesgo cardiovascular debe tener un LDL menor de 115 mgr/dl, si es moderado menor de 100 mgr/dl, alto menor de 70 mgr/dl y si es muy alto menor de 55 mgr/dl.
¿Es cierto que puede hacer que tengamos la piel y el pelo secos?
El exceso de colesterol puede producir urticaria, también puede percibir la piel irritada, granos de acné, sensación de picor y manchas rojizas.
La presencia de crecimiento o lesiones blancas y amarillentas en la piel, conocidos como xantomas, puede indicar una presencia excesiva de colesterol. Son depósitos indoloros que pueden aparecer en muchas áreas, pero son más frecuente en la esquina de los párpados.
¿Qué es lo que hace que los niveles de colesterol estén por debajo de lo normal? ¿Depende solo de la alimentación o de algo más?
Las principales fuentes de generar colesterol son las endógenas, que son producidas por el propio cuerpo. Viene determinadas por la genética y no podemos hacer nada para que el cuerpo no genere menos.
Las exógenas que son las que introducimos por la dieta, donde sí podemos actuar haciendo una dieta rica en fibra, verdura, frutas y ácido omegas 3, evitando las grasas saturadas, al mismo tiempo podemos aumentar el gasto de colesterol haciendo ejercicio, sobre todo aeróbico, sería ideal pasear a buen ritmo una hora todos los días.
En caso de tener el colesterol bajo, ¿qué podemos hacer para subirlo?
En caso de tener el LDL bajo es una buena noticia, no debemos hacer nada para subirlo si no mantenerlo así de bajo, que es lo ideal. Para subir el HDL es complicado ya que no tenemos fármacos eficaces para subir el HDL, cosa que si tenemos para bajar el LDL como son las estatinas. Los alimentos pueden ayudar a subir el HDL, como hacer una dieta mediterránea, alimentos ricos en fibras, verduras, pescado azul, alimentos ricos en omega 3 y frutos secos como las nueces.
¿A partir de qué niveles se consideraría que se tiene el colesterol muy bajo?
Eso va a depender del Riesgo Cardiovascular del paciente, pero es bueno tener el colesterol muy bajo, cuando más riesgo tengamos más bajo debemos tener el LDL, en pacientes con muy alto riesgo cardiovascular según las nuevas guías aconseja tener un LDL menor de 55 mgr/dl.
La mayor parte de los pacientes tienen un colesterol elevado según su riesgo cardiovascular, por lo que debemos pensar en cómo bajar el colesterol, sobre todo mediante dieta y ejercicio, si no se llega a objetivos debemos dar fármacos, la primera opción deberá ser una estatina, en caso de seguir sin llegar a los objetivos debemos añadir otros fármacos hasta llegar a la cifra deseada.
Si es fumador debe abstenerse de fumar. Es un buen momento para plantearse el dejar de hacerlo definitivamente.
Recuerde no utilizar antibióticos, salvo que su médico se los haya prescrito.
Si es alérgico y/o asmático procure evitar los alérgenos y no deje de tomar la medicación habitual que tiene prescrita para su tratamiento (antihistamínicos, inhaladores, etc.)
QUÉ SON LAS FLEMAS Y POR QUÉ SE PRODUCEN
¿Qué son?
En el interior de pulmones las vías respiratorias, tráquea, bronquios, bronquiolos, están recubierto por un epitelio que secreta continuamente un gel mucoide compuesto fundamentalmente por agua, proteínas y desechos celulares. Este moco es expulsado desde las vías respiratorias más pequeñas y distales, asciende por la tráquea y a través de las cuerdas vocales pasa a faringe y se traga. Esa expulsión se ve favorecida por el movimiento de unos pequeños cilios que poseen las células del epitelio. Este proceso es continuo, y se estima en unos 30 ml diarios el moco eliminado de esta forma a través del tracto digestivo.
El moco también contiene sustancias protectoras como las inmunoglobulinas A, y enzimas como la lisozima que favorecen la destrucción de las bacterias. Por tanto, el recubrimiento mucoso de las vías respiratorias es una defensa natural frente a virus, bacterias, y diversas partículas que inhalamos y que quedan atrapadas en el moco y son eliminadas con ayuda del movimiento de los cilios.
Algo similar ocurre en las vías respiratorias superiores (fosas nasales, senos paranasales) y, habitualmente, a su producción en exceso llamamos mocos, y a la que tiene origen en los pulmones flemas.
El acto de expulsar las flemas o esputo, se denomina expectorar.
¿Por qué se producen?
Normalmente no somos conscientes de la expulsión a la faringe de ese moco, pero cuando existe una agresión, tanto de virus, bacterias, hongos, gases tóxicos o partículas (polvo en suspensión, contaminación, etc.) los pulmones se defienden produciendo una gran cantidad de moco, no siendo entonces, suficiente el movimiento de los cilios para lograr su expulsión. La tos, en este caso productiva, es la forma que tiene el organismo de expulsar esa cantidad excesiva de mucosidad.
Este aumento de producción de flemas ocurre de forma aguda en infecciones respiratorias como catarros, gripes o bronquitis, pero también de forma crónica en los fumadores, alergias y en enfermedades como el asma, la EPOC (enfermedad pulmonar obstructiva crónica) o las bronquiectasias.
Tipos de flemas:
- Flemas transparentes: Es el color normal de las flemas y con una textura similar a la clara de huevo. Algunas enfermedades como los resfriados o las alergias pueden ocasionar tan solo un aumento en la cantidad de las flemas sin cambio en el color ni en la textura. En ocasiones pueden tomar un color blanquecino.
- Flemas amarillas, marronáceas o verdosas: por lo general el cambio de transparente a amarillo-verdoso, nos indica que hay una infección y nuestro organismo está produciendo sustancias para su defensa, ocasionándose detritus que hay que expulsar. Este cambio de color y cantidad del moco se observa en las infecciones tanto víricas como bacterianas, por lo tanto, el que las flemas sean verdes no conlleva la necesidad de utilizar antibióticos. Así, las bronquitis agudas que están causadas casi todas por virus, van a cursar con tos y flemas verdosas que se nota que “salen del pecho” y, en las personas que no tienen ninguna enfermedad crónica importante, no van a precisar antibióticos. Como es sabido los antibióticos no son eficaces frente a los virus, y su mal uso y abuso incrementa las resistencias a estos fármacos tan necesarios para combatir muchas infecciones bacterianas.
Si las flemas verdes se acompañan de otros síntomas como fiebre elevada, mal estar intenso o dolor en un costado, debe consultar con su médico.
- Flemas rojas: el color rojo indica presencia de sangre en el esputo y, aunque en algunas ocasiones sea debido tan solo a una irritación faríngea causada por la propia tos, hace necesaria la evaluación por parte de un médico ya que puede ser un síntoma de neumonía, tuberculosis, otras infecciones o de un cáncer de pulmón.
En algunos casos pueden tener un color sonrosado y ser indicativo de enfermedades como el edema agudo de pulmón, frecuente en enfermos con la insuficiencia cardíaca y también requiere consultar con un médico.
- Flemas negras: no son frecuentes, se pueden observar en situaciones de elevada contaminación ambiental, por inhalar humo en un incendio, o en personas que hayan trabajado en la minería del carbón.
¿Qué molestias producen en la persona?
En condiciones normales la consistencia de la mucosidad pulmonar es similar a la clara de huevo y está compuesta por un 97% de agua y un 3% de sustancias sólidas. Ante las agresiones externas se responde con un exceso de secreción, incrementando el porcentaje de sustancias sólidas. Además de aumentar el espesor, las secreciones son más viscosas y adherentes, lo que dificulta la expulsión.
La molestia más frecuente que ocasiona es la tos, que puede llegar a ser tan intensa que afecte a actividades de la vida diaria y al sueño.
La menor cantidad de agua y la mayor adherencia y viscosidad puede llegar a obstruir algunas vías respiratorias y provocar disnea o dificultad al respirar, así como favorecer infecciones de esa mucosidad que queda atrapada.
Estos cambios en la cantidad y consistencia del moco suelen ir acompañados de inflamación y por lo tanto de estrechamientos de las vías aéreas, que pueden ocasionar ruidos audibles o pitidos al respirar que conocemos como sibilancias y roncus.
¿Qué comer y beber cuando tenemos un exceso de flemas?
No se requiere ninguna alimentación especial, en general se aconseja una alimentación sana, equilibrada, con líquidos y frutas abundantes.
Es muy importante aumentar la ingesta de agua para que las flemas sean menos densas y se expulsen mejor.
El aconsejable aumento de la hidratación, además del agua, también se consigue con fruta, zumos, caldos e infusiones.
Parece que las bebidas calientes, como los caldos y las infusiones, también ayudan a calmar la tos y facilitar la expectoración. Hay muchos consejos para utilizar diferentes productos en infusión como el tomillo, jengibre, regaliz o la menta, aunque no hay evidencia de su eficacia. Sin embargo, la miel sí que parece haber demostrado una cierta eficacia y se puede añadir a una infusión caliente como, por ejemplo, de limón. La miel no debe darse a niños menores de 1 año.
¿Qué alimentos y bebidas deben evitarse para no incrementarlas?
Aunque no hay ningún alimento desaconsejado, como tal, para no incrementar las flemas, se aconseja evitar aquellos alimentos y bebidas que aumenten mucho el volumen del contenido del estómago para no dificultar los movimientos respiratorios, como las comidas copiosas, muy grasas o bebidas con gas.
En la población sana, no existe ninguna evidencia para aconsejar evitar los lácteos en procesos agudos que cursen con aumento de flemas. En asmáticos con alergias alimentarias a la leche, sí que se debe evitar su ingesta, no tanto porque incrementen las flemas, sino porque puedan desencadenar una crisis asmática.
Consejos para expulsarlas
No es necesario escupir o expulsar las flemas por la boca, lo importante es que las flemas salgan del pulmón, y tragándolas ya se expulsan a través del aparato digestivo.
Como la finalidad de la tos productiva es expulsar las flemas, no se aconseja utilizar fármacos antitusivos, y si nos ayudamos de medicación para combatir la molestia que puede ocasionar la tos, podremos hacerlo con expectorantes como la guaifenesina o con mucolíticos como la N-acetilcisteína, o la carbocisteína.
Se debe evitar estar tumbado boca arriba ya que en esa postura las secreciones bronquiales se expulsan con más dificultad. Se puede dormir con más almohadas para elevar un poco el tronco.
En general, el movimiento o el ejercicio no intenso, puede facilitar la expectoración.
Las técnicas de drenaje postural mediante posiciones que faciliten la expectoración se pueden utilizar en el exceso de secreciones de enfermedades crónicas, pero no suelen ser necesarias en el aumento de flemas debidas a enfermedades agudas como catarros, gripes o bronquitis.
Se puede toser de manera más eficaz, para mejorar la eliminación de las flemas, realizando una inspiración profunda y, tras una pequeña pausa, toser dos o tres veces, con fuerza, intentado que sea desde lo más profundo del pecho.
Además de aumentar la ingesta de líquidos, el conseguir un ambiente húmedo puede facilitar la expectoración, para lo que se puede utilizar un humidificador, soltar vapor en el baño, o inhalar vapor de un recipiente con agua caliente tapando la cabeza con una toalla (en este caso algunos aconsejan poner en el agua hojas o aceite de eucalipto).
Es importante que el ambiente no este cargado, ventilar bien la estancia, evitar el tabaquismo pasivo, la contaminación y los irritantes ambientales.
Si es fumador debe abstenerse de fumar. Es un buen momento para plantearse el dejar de hacerlo definitivamente.
Recuerde no utilizar antibióticos, salvo que su médico se los haya prescrito.
Si es alérgico y/o asmático procure evitar los alérgenos y no deje de tomar la medicación habitual que tiene prescrita para su tratamiento (antihistamínicos, inhaladores, etc.)
Los problemas de salud que nos indica la orina
¿Qué tipo de 'pistas' sobre nuestro estado de salud nos da la orina?
El arte de la uroscopia jugó un papel muy importante en la Medicina, siendo su máximo representante Hipócrates, si bien después su práctica se convirtió en una pseudociencia. Una vez dicho lo anterior, hay que tener en cuenta que las características de la orina cambian, dependiendo de factores como la ingesta de agua, el ejercicio, la temperatura ambiental o la ingesta de determinados nutrientes.
Respondiendo a la pregunta, cuando se analizan las características físico-químicas de la orina nos podemos encontrar unas pequeñas trazas de proteínas (si se encuentran cantidades mayores podemos estar ante una lesión del riñón), las cantidades inusualmente grandes de orina pueden ser debidas a enfermedades como diabetes, un cálculo renal puede producir un sangrado suficiente como para teñir la orina, las enfermedades del hígado o la obstrucción del árbol biliar pueden dar un tono oscuro a la orina, entre otros.
Hablamos de fuerte olor, pero... ¿a qué nos referimos con ese fuerte olor? ¿A que debe oler para que nos preocupe y consultemos al médico?
El característico olor a amoniaco que se puede detectar en baños o en callejones se debe a la descomposición de la urea de la orina. Ese olor también puede ocurrir después de consumir ciertos alimentos, como los espárragos, la cebolla, el ajo o incluso pescado. Esto es debido a la descomposición de las proteínas que contienen y es inofensivo.
Si por el contrario, el fuerte olor no guarda relación con la ingesta de esos alimentos y se acompaña de otras alteraciones macroscópicas o de síntomas, sí se debe consultar con el médico de familia.
¿Cuándo debemos sospechar que algo no va bien, observando la orina?
Además de por lo que acabamos de mencionar anteriormente, nos debe poner sobre aviso los cambios en la cantidad de orina que producimos habitualmente. Se debe producir un mínimo de 400 a 500 ml de orina al día; si con la misma ingesta de líquidos y nutrientes de siempre, producimos mucha menos cantidad de orina (oliguria) o mucha mayor cantidad (poliuria) también debemos consultar a nuestro médico de familia.
¿Cuáles son los problemas más frecuentes que detectamos a través de la orina?
Llegados a este punto es importante recalcar la importancia de que debemos obtener la muestra de orina siguiendo escrupulosamente los consejos de los profesionales sanitarios, con el fin de no modificar las características fisicoquímicas de la orina y su análisis resulte fiable.
Una vez obtenida la muestra de forma adecuada, las enfermedades más comunes que nos podemos encontrar son las siguientes: infecciones del tracto urinario, trastornos renales, problemas hepáticos, diabetes u otras afectaciones metabólicas.
Forma adecuada de recoger la muestra de orina:
- Limpiar con agua y jabón los genitales, retirando hacia atrás el prepucio en el caso de los varones.
- Evitar que el recipiente estéril donde vamos a recolectar la orina entre en contacto con las piernas, los genitales, la ropa o tocar el borde o su interior con los dedos.
- El recipiente estéril debe permanecer cerrado hasta el momento en que recojamos la orina.
- Orinar una pequeña cantidad de orina en el inodoro y luego recoger una muestra de orina suficiente, después de lo cual el resto de orina se desechará igualmente en el inodoro. Es lo que se conoce como toma media de la orina.
¿Cuáles son las soluciones en esos casos más habituales?
Indudablemente la solución va a depender del proceso de que se trate. Lo más sencillo sería la infección urinaria, cuya solución pasa por instaurar un tratamiento antibiótico adecuado. Y en otros problemas de salud lo habitual es que se precise descartar la sospecha clínica con la realización de otras pruebas diagnósticas por parte del médico de familia.
¿Tengo hipocondría digital?
¿Por qué tendemos a buscar en internet aquello que nos pasa? (por ejemplo, “dolor de cabeza” es una de las entradas más buscadas en Google en relación con la salud)
Todos tendemos a despejar nuestras dudas y buscar soluciones a los problemas que nos afectan, especialmente si están relacionadas con nuestra salud. Por ello internet, que es una fuente inagotable de información, es uno de los recursos más demandados para buscar toda esa información relacionada con síntomas o enfermedades que padecemos o que nos preocupan.
¿Qué 'síntomas' presenta la hipocondría digital?
Al paciente hipocondríaco le preocupa padecer una o más enfermedades graves y tienden a interpretar de manera errónea cualquier sensación corporal que se considera normal, como pueden ser la presencia de ruidos intestinales, o que constituyen síntomas menores de cualquier proceso, como puede ser tener temperatura corporal de 37,5ºC. En estos casos, ellos lo interpretan como un signo inequívoco de presentar una enfermedad grave que puede poner en riesgo su vida.
Si además estas personas ya están diagnosticadas de alguna enfermedad orgánica, bien aguda o crónica, su nivel de preocupación es tal que presentan un nivel de ansiedad muy superior al de una persona psicológicamente sana.
¿Qué personas suelen ser las que más se autodiagnostican en internet?
El perfil del hipocondriaco digital es una persona de mediana edad, entre los 30 y 50 años. La mayoría de los estudios están de acuerdo en que no hay predominio de sexo, tanto mujeres como hombres, buscan la información en busca de un diagnóstico para los síntomas que presentan.
¿Qué peligros plantea este autodiagnóstico 'online'?
Aunque las informaciones obtenidas de internet o de redes sociales relacionadas con la salud puede ser de ayuda para el autocuidado y mantenimiento de unas conductas saludables, en ocasiones entrañan un riesgo debido a que se trata de información dudosa y no del todo precisa, a veces presentadas en un lenguaje científico difícil de interpretar fuera del contexto sanitario, ya que se utiliza lenguaje excesivamente técnico. En otras ocasiones, se obtiene información que contradice las evidencias científicas y que promulga conductas que en si mismas pueden resultar peligrosas como fomentar, por ejemplo, abandonos de tratamientos imprescindibles en el control de la enfermedad que presentan o recurrir a dietas milagro.
¿Tiene alguna ventaja hacerlo?
Personalmente considero que buscar información sobre salud en internet genera más ansiedad que beneficios, por lo que mi recomendación es que ante cualquier problema de salud que nos preocupe la persona que más nos puede ayudar es nuestro médico de Atención Primaria, ya que el es quien mejor puede aclarar nuestras incertidumbres y realizar las exploraciones y las técnicas necesarias para llegar a un diagnóstico en los casos que precisen atención.
Si lo hacemos, ¿cómo podemos buscar información de calidad y fidedigna?
En caso de consultar alguna página la recomendación es obtener información de las páginas que tienen las Sociedades Científicas para los pacientes o ciudadanía en general.
También presentan información fidedigna las webs de las asociaciones de pacientes, de las organizaciones médicas colegiales o de organismos nacionales o internaciones como puede ser la página del Ministerio de Sanidad, de las Consejerías de Salud o la página de la OMS, por ejemplo.
La información debe estar avalada y firmada por expertos en la materia, indicar la bibliografía que la respalda y debe diferenciar claramente la información publicitaria del resto de la información.
¿Cómo podemos detener esta conducta?
Realmente no se pueden poner puertas al campo, por ello nuestra recomendación sería que las publicaciones que se hagan en los medios de información, en cualquiera de sus formatos, fuera fidedigna y contrastada, y que se escapen de las noticias sensacionalistas ya que pueden producir un gran daño y desconfianza a la población.
Por nuestra parte, como médicos de Atención Primaria, deberemos buscar una comunicación de calidad, intentando que el paciente adquiera la confianza necesaria para que nos plantee todas sus dudas y resolverlas con un lenguaje compresible que le permita salir de la consulta con un nivel de satisfacción alto.
En la pandemia, con las dificultades de comunicación que tuvimos con nuestros pacientes, consecuencia de la falta de recursos en la mayoría de las ocasiones, y la incertidumbre que supuso inicialmente en sí misma la propia enfermedad generada por un agente infeccioso desconocido para los propios sanitarios, incrementó está búsqueda de información en la red. Información que en muchas ocasiones obedecía a interpretaciones personales, alejadas del conocimiento científico y de las pocas evidencias de las que disponíamos. Todo ello ha llevado al aumento de bulos en salud y generar una infoxicación alarmante entre la población en general y, especialmente, en aquellos pacientes psicológicamente menos estables, como pueden ser los hipocondriacos.
Duchas de agua fría: ¿de verdad tienen beneficios?
¿Cuál es el efecto que provoca el agua fría el organismo? En el supuesto de que se hubiera demostrado un efecto beneficioso de las duchas de agua fría, ¿a qué se debe exactamente?
El frío es capaz de producir reacciones fisiológicas en el organismo, cuyos resultados se utilizan como tratamiento sintomático para algunas enfermedades. La aplicación de frío a nivel local o sistémico con fines terapéuticos se denomina crioterapia, y se puede aplicar de diferentes formas: baños en hielo o agua fría, aplicación de hielo local, compresas frías, paquetes de gel, masajes con frío, etc.
Los efectos fisiológicos que produce el del frío en nuestro cuerpo son los siguientes:
- Analgésico: al disminuir la temperatura de la piel por debajo de los 15ºC (sin bajar de los 5-7ºC) se produce un efecto de desaceleración en la conducción nerviosa, y con ello la disminución del dolor de forma local.
- Antiinflamatorio: el frío limita la liberación de sustancias inflamatorias por las células, haciendo que la respuesta inflamatoria sea menos intensa. Además durante la inflamación se produce una dilatación de los vasos sanguíneos, que se contrarresta con la vasoconstricción secundaria a la aplicación del frío, disminuyendo el calor y el edema.
- Vasoconstricción de los vasos sanguíneos superficiales: el frio produce un cierre rápido de los vasos sanguíneos.
- Efecto en el sistema nervioso: disminuye la velocidad de conducción nerviosa y el espasmo muscular.
- Aumenta el ritmo cardiaco y se liberan neurotransmisores como la adrenalina y la noradrenalina.
Sin embargo, la evidencia científica en relación a los beneficios de las duchas de agua fría es muy limitada y poco concluyente; lo que se conocen son las aplicaciones del efecto fisiológico del frío en nuestro organismo.
¿Se conoce para qué tipo de dolor o patología sí que está indicada esta rutina de sumergirse en una ducha fría todos los días?
Las aplicaciones del frío en el ámbito de la salud son muy variadas, pero no existen indicaciones específicas para recomendar duchas diarias de agua fría.
- El frío se ha utilizado ampliamente como tratamiento de lesiones musculoesqueléticas debido a su capacidad analgésica y antiinflamatoria. Se indica en el tratamiento de procesos inflamatorios agudos, como por ejemplo los esguinces de tobillo o roturas musculares, o ante contusiones y traumatismos.
- Existen varios estudios sobre la utilidad de la terapia de inmersión en agua fría para la mejorar la recuperación muscular tras el ejercicio físico intenso, porque parece disminuir la sensación de fatiga y favorecer la relajación del músculo. Sin embargo, no está demostrado su efecto beneficioso, ya que los estudios realizados al respecto son de poca calidad, muy variados y con conclusiones ambiguas, impidiendo llegar a un consenso en su recomendación.
- Mejora de la circulación periférica de las extremidades. El frío disminuye la dilatación de las venas, favoreciendo el retorno de la sangre al corazón, algo beneficioso para patologías como la insuficiencia venosa crónica y las varices.
- Debido a su efecto antiinflamatorio también se recomienda la aplicación de frio para aliviar el picor de la piel en caso de alergia o picaduras de insectos.
- Las duchas con agua fría pueden producir una sensación subjetiva de bienestar, de disminución del estrés, relajación, mejora de la atención, etc. debido a la liberación de neurotransmisores y a la activación nerviosa generada por el frío; pero no se ha demostrado una mejora objetiva de la salud.
¿Es real que las duchas de agua fría son beneficiosas para mejorar la circulación sanguínea? ¿Cuánto dura ese efecto? ¿Pueden disminuir la hinchazón de piernas a final del día?
Las duchas con agua fría son beneficiosas para mejorar la circulación sanguínea, por su efecto vasoconstrictor y relajante. Se debe de aplicar el agua fría en sentido ascendente, es decir, desde los pies hacia las rodillas para mejorar el retorno de la sangre hacia el corazón. Se recomienda la aplicación de duchas de agua fría en las piernas para aliviar los síntomas secundarios a la insuficiencia venosa crónica: pesadez, hormigueo, hinchazón, etc. que aumentan sobre todo al final del día. Las duchas de agua fría no van a curar la enfermedad pero sí que van a mejorar la intensidad de los síntomas durante unas horas.
¿Para qué pacientes está totalmente desaconsejada? ¿cabe la posibilidad de que se produzca un síncope cardiaco en algunos pacientes con determinadas patologías o edad avanzada?
Una ducha fría no supone por sí misma ningún riesgo para la salud. Salvo las patologías que se enumeran a continuación, no existen contraindicaciones o efectos adversos importantes relacionados con las duchas de agua fría, por lo que las personas que lo utilicen y les siente bien no tienen por qué dejar de hacerlo.
Existen determinadas enfermedades o situaciones en las que las terapias con frío no se recomiendan:
- Síndrome de Raynaud: es una enfermedad de los vasos de las extremidades (dedos). Se produce un cierre de los vasos secundario al frío dando lugar a una coloración anormal de los dedos (blanquecino-rojo-violáceo) acompañado de entumecimiento, picor o quemazón.
- Alergia o hipersensibilidad al frío
- Crioglobulinemia
- Enfermedades cardiovasculares: el frío puede ser perjudicial para las personas de edad avanzada o con enfermedades como: diabetes, hipertensión, cardiopatía o enfermedad cardiovascular. El frío produce el estrechamiento de los vasos sanguíneos y el aumento de la frecuencia cardiaca, disminuyendo la cantidad de sangre que llega al corazón y puede dar lugar a síncopes, angina de pecho o infartos.
Además si las duchas de agua fría son muy prolongadas o la temperatura es excesivamente baja pueden aparecer: quemaduras, hormigueos, lesiones por congelación, problemas de vascularización, lesiones de la piel como los sabañones, etc.
De tener algún beneficio comprobado, ¿no es mejor empezar la ducha con agua templada y terminar con agua fría, como siempre hemos oído o nos han recomendado?
El agua fría produce contracción de los vasos sanguíneos, de los músculos y la piel. Finalizar con agua fría ayudará a drenar mejor las toxinas acumuladas a nivel subcutáneo, activar el flujo sanguíneo y relajar la musculatura y la piel.
El alternar duchas de agua fría con duchas de agua caliente, se denomina baños de contraste. Los contrastes de temperatura nos ayudan a relajar la musculatura y a estimular la circulación. Los baños de contraste también son muy útiles en el tratamiento de lesiones musculoesqueléticas por su efecto antiinflamatorio y favorecer la reabsorción del edema, debido a la alternancia de los fenómenos de vasoconstricción y vasodilatación, es decir, el cierre y la apertura de los vasos sanguíneos, mejorando así la circulación.
Nace el Foro de Médicos de Atención Primaria de Cantabria

Coincidiendo con el Día de la Atención Primaria, celebrado el día 12 de abril de 2023, se ha nacimiento del Foro de Atención Primaria en Cantabria cuyo objetivo fundamental será revalorizar la figura del médico de familia en la sociedad.
 La presidenta de SEMG Cantabria, María Soledad Melgosa ha estado presente en la presentación celebrada en el Colegio Oficial de Médicos de la región y que cuenta con el auspicio las vocalías de Atención Primaria del ente colegial, y de las sociedades científicas que representan a profesionales del primer nivel asistencial en Cantabria: SEMFYC, SEMERGEN y SEMG.
La presidenta de SEMG Cantabria, María Soledad Melgosa ha estado presente en la presentación celebrada en el Colegio Oficial de Médicos de la región y que cuenta con el auspicio las vocalías de Atención Primaria del ente colegial, y de las sociedades científicas que representan a profesionales del primer nivel asistencial en Cantabria: SEMFYC, SEMERGEN y SEMG.
El nuevo Foro se ha presentado en una rueda de prensa celebrada en la sede del COM en la que ha quedado patente la necesidad de crear "un instrumento de opinión y debate con ideas de mejora en el campo científico, formativo o de gestión de la Atención Primaria, sin interferir en las reivindicaciones laborales de orden sindical".
En concreto, los objetivos que el Foro se ha marcado para conseguir este fin pasan por pedir "más apoyo a los interlocutores sociales y políticos para los médicos de Familia como primeros intervinientes en los procesos de salud del ciudadano; por un análisis de la situación actual de la Medicina de Familia, el desarrollo de la profesión en su ámbito y su incierto futuro; por tener más presencia de la Medicina de Familia en la universidad creando una asignatura obligatoria y con más médicos de Familia en la plantilla de la institución al mismo nivel que sus compañeros de otras especialidades en asignaturas clínico-médicas".
Además, demandan "crear centros docentes de Atención Primaria que cubran las necesidades en todos los estamentos de formación de médico de Familia; y por hacer atractiva la especialidad de Medicina Familiar y Comunitaria, no solo con las acciones anteriores, sino reforzando la docencia de los tutores y los residentes, así como potenciando laboralmente la especialidad".
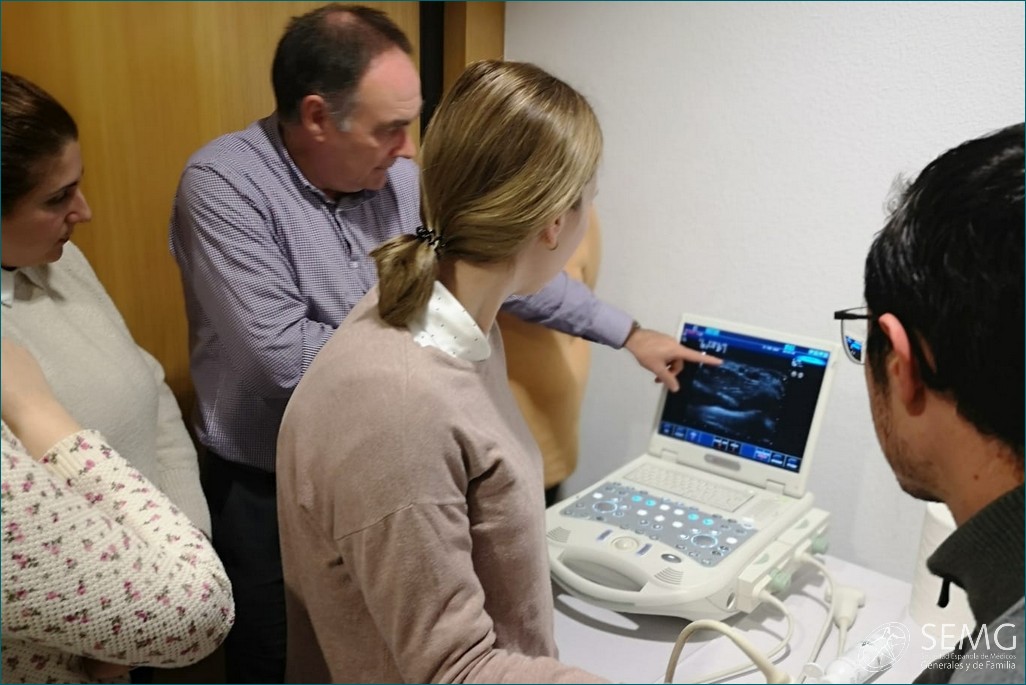
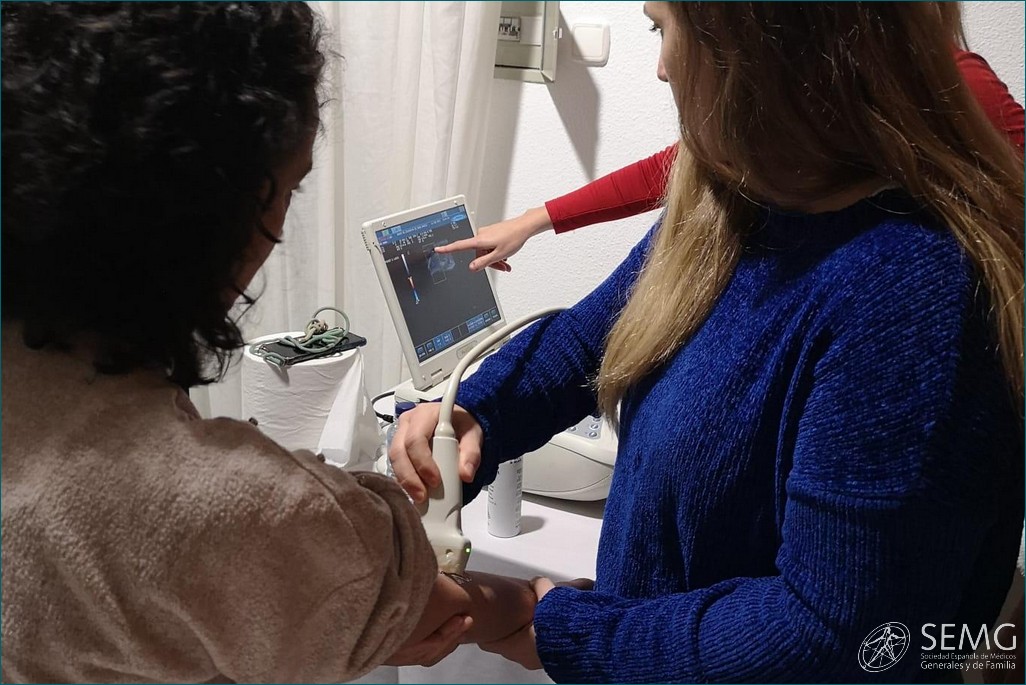
SEMG Extremadura forma en ecografía a médicos y residentes del Área de Salud Don Benito-Villanueva
La Sociedad Extremeña de Médicos Generales y de Familia (SEMG Extremadura) ha organizado con éxito del 13 al 16 de febrero de 2023 un Taller de Ecografía para médicos y residentes de Medicina de Familia del Área de Salud Don Benito-Villanueva de la Serena, quienes a partir de ahora podrán incorporar esta técnica diagnóstica a los métodos cotidianos de diagnóstico en Atención Primaria.
La actividad formativa, de 20 horas lectivas y celebrada en horario de tarde, tenía como objetivo facilitar el manejo de la ecografía clínica como habilidad instrumental en el método diagnóstico en Atención Primaria.
 |
 |
 |
 |
 |
 |
 |
 |
Para conseguirlo, se emplearon exposiciones teóricas con aplicaciones prácticas destinadas a formar en el manejo instrumental, familiarizar al alumno con las posibilidades diagnósticas de la ecografía clínica para mejora de su eficiencia e incorporar a la práctica habitual las exploraciones más determinantes.
Durante las sesiones impartidas en Don Benito se hizo una descripción de los principios físicos de su manejo, un recuerdo anatómico de las exploraciones habituales, para posteriormente entrar en materia con una revisión de la ecografía abdominal, pulmonar, urinaria, tiroidea, carotídea, escrotal, músculo-esquelética y otras partes blandas.
Varicela
¿Cómo se produce el contagio de varicela?
La varicela es una enfermedad infecciosa aguda causada por el virus de la Varicela-Zóster (VVZ). Es altamente contagiosa y se trasmite por el aire, por contacto directo con las lesiones o por vía placentaria. La infección intraútero por el VVZ se produce en madres no inmunizadas y puede ser muy grave, dependiendo del momento en que se ha producido la infección en la gestante.
La enfermedad produce inmunidad duradera que, sin embargo, no siempre es suficiente para evitar reinfecciones. Después de la infección el virus permanece latente en los ganglios raquídeos y puede dar lugar a una reactivación en forma de herpes zóster.
¿Cómo son sus síntomas?
El período de incubación suele pasar desapercibido, ya que es asintomático o simplemente se acompaña de sintomatología catarral leve; su duración es prolongada, de 14 a 16 días.
Posteriormente suele aparecer fiebre elevada, dolores musculares y mal estar general [período prodrómico] de duración breve (entre 1 y 2 días). En esta fase pueden iniciarse las lesiones dérmicas.
En el período exantemático, aparecen las características lesiones dérmicas: una erupción pruriginosa que evoluciona sucesivamente a vesículas, pústulas y costras, hasta su resolución espontánea. El exantema puede localizar en cualquier zona de piel o mucosas corporales, pero su localización es más frecuentemente centrípeta; es decir, zonas medias de tronco, cara y cuero cabelludo, mientras que en la palma de las manos y planta de los pies no suelen afectarse. Las mucosas bucales, del paladar y faringe son también zonas frecuentemente afectadas.
Es característica la evolución rápida de las lesiones, por las distintas fases, entre 12 y 48 horas, y su coexistencia simultánea en todos los estadios evolutivos pudiendo dejar lesiones cicatrizales residuales.
Los niños en ocasiones, asocian sintomatología gastrointestinal inespecífica (algún vómito y/o deposición diarreica).
¿Existe un período de tiempo en el que el sistema inmunológico de la persona sigue batallando con el virus, pero ya no es contagioso?
El período potencial de contagiosidad es de unos 8 días; varía desde 1 a 2 días antes del comienzo del exantema hasta que todas las lesiones están en fase de costra (unos 4-5 días después de la aparición del exantema). Los pacientes inmunocomprometidos pueden ser contagiosos más tiempo.
El período de incubación, tras la exposición, es de 14 a 15 días por término medio, pudiendo variar entre 10 y 21 días.
¿En el caso de que sea adulto y no haya pasado la varicela, es probable que la pase de mayor?
Actualmente no se dispone de datos de incidencia de enfermedad por edad a nivel estatal.
En climas templados más del 90% de la población ha padecido la enfermedad antes de los 15 años de edad. Dada la alta contagiosidad de la enfermedad, se estima que la tasa de infección en un ambiente familiar puede llegar a ser del 86%.
¿Cuál es la gravedad cuando se pasa esta enfermedad en edades que no son infantiles? ¿Cuáles son las personas que tienen un mayor riesgo de complicaciones y por qué?
Los adolescentes y adultos, especialmente fumadores, son más propensos que los niños a desarrollar formas graves de la enfermedad. Los lactantes y las personas inmunocomprometidas son grupos de riesgo para sufrir varicela grave.Habitualmente, la evolución espontánea de la enfermedad conlleva a su curación sin secuelas. Sin embargo, existen casos en que la varicela en su curso evolutivo o poco después, presenta complicaciones como neumonías, meningitis, encefalitis, pericarditis, artritis, nefritis, etc.
¿Cuál es el tratamiento de la varicela?
El tratamiento es sintomático, enfocado principalmente a controlar el picor, para evitar el rascado. Se pueden asocian antitérmicos si fueran necesarios.
¿Qué probabilidades hay de que pase la enfermedad varias veces a lo largo de la vida?
Tras la primoinfección, el virus permanece en los ganglios sensitivos de las raíces dorsales de la médula espinal y su reactivación produce la clínica del herpes zoster. Hay factores que se asocian con la reactivación de la infección como son: la edad avanzada, la inmunodepresión, la exposición intrauterina y sufrir la varicela a una edad temprana (<18 meses)
¿Quién debe vacunarse? ¿Si no lo he hecho de niño y no he pasado la varicela, puedo vacunarme siendo adulto?
En España la varicela es una enfermedad de declaración obligatoria desde 1904. En 1998 se comercializó la vacuna y, desde ese momento, se recomienda a grupos de población considerados de riesgo. En 2005 la Comisión de Salud Pública del Consejo Interterritorial del Sistema Nacional de Salud amplió la recomendación de la vacuna de la varicela a adolescentes que no hubieran pasado la enfermedad con anterioridad.
En julio de 2015 el Consejo Interterritorial del Sistema Nacional de Salud aprobó la inclusión de la vacuna de la varicela en los calendarios de vacunación infantil para su utilización sistemática, administrándose una dosis entre los 12 y los 15 meses de edad y una segunda de recuerdo entre los 2 y 4 cuatro años. Actualmente, según el Calendario Común de Vacunación a lo largo de la vida, publicado en febrero de 2022, la vacuna frente a varicela se administra a los 15 meses de edad (1ª dosis) y entre los 3 y 4 años de edad (2ª dosis). Se mantiene la vacunación a los adolescentes no previamente vacunados y sin historia de enfermedad previa.
Valoración de la reunión mantenida con la Conselleria de Sanidade sobre la gestión de Incapacidad Laboral

VALORACIÓN DE LA REUNIÓN MANTENIDA CON LA CONSELLERIA DE SANIDADE SOBRE LA GESTIÓN DE INCAPACIDAD LABORAL
El día 30 de diciembre de 2022, desde la Gerencia del Servicio Galego de Saúde (Sergas) se convocó a los presidentes de las tres Sociedades Científicas (SSCC) de Atención Primaria (AP) en Galicia a una reunión presencial en la Conselleria de Sanidade para el día 4 de enero de 2023, con el siguiente orden del día: “Xestion da Incapacidade Laboral”.
Durante el encuentro celebrado en Santiago de Compostela y mantenido con la gerente del SERGAS, Estrella López Pardo y el director general asistencia sanitaria, Jorge Aboal; estuvieron presentes, además del presidente de la Sociedad Gallega de Médicos Generales y de Familia (SEMG Galicia), el Carlos Bastida Calvo; la presidenta de AGAMFEC, María José Fernández Domínguez; y el presidente de SEMERGEN Galicia, Daniel Rey Aldana.
Fuimos informados de que iban a poner en marcha un plan piloto para formar a Atención Hospitalaria la implantación de la nueva normativa de la gestión de la incapacidad temporal (IT). Comenzarían con Urología del CHUS (Centro hospitalario Universitario de Santiago) y seguirían con Traumatología y Cirugía; que con posterioridad seguirían realizando cursos de formación en todos los centros hospitalarios de las diferentes áreas sanitarias de Galicia; y que se estaba trabajando para implantarlo en Ianus. Esto tardaría ya “que no era nada fácil”.
Por parte de las SSCC se mostró nuestra gran sorpresa, ya que el Foro de Médicos de AP había informado que, a partir del día 9 de enero de 2023, el médico responsable de la asistencia al paciente tendría que tramitar la IT y ya no tendría que ser siempre el médico de AP.
Increíblemente, por parte de los responsables de la Consellería se nos dijo que ellos no conocían ningún documento del Foro de AP ya que no lo habían recibido. Se les contestó que ya en junio se había enviado un documento recordando el cumplimiento del RD 250/2014 a todas las consejerías de las diferentes CCAA, con la confirmación de recepción. El día 13 de octubre se les remitió nuevamente a todas el nuevo documento del Foro de AP. En la reunión se les preguntó cómo era posible que no lo conocieran y que dijeran que no lo habían recibido. No supieron responder, y con posterioridad el secretario del Sergas dijo que conocía algo por la prensa.
A las sociedades que asistimos nos pareció algo inasumible que no conocieran el documento y que, en todo este tiempo, no hubieran hecho nada para la implantación de la gestión de la incapacidad laboral en AH. Se nos dijo que realmente teníamos que comprender que ellos habían estado ocupados en otros temas. Se les pidió una aclaración de lo sucedido, ya que no entendíamos que no hubieran recibido el documento, y que no lo conocieran. Dijeron que estos planes piloto de formación eran independientes del documento del Foro, pero que tardarían meses en ponerlo en funcionamiento.
Sin reuniones con el nuevo conselleiro
Durante el encuentro se les dijo que cómo era posible que, en todos estos meses, incluso años, desde la toma de posesión del nuevo Conselleiro de Sanidade, no se hubiera convocado a las SSCC de AP, tal como estaba la situación de la Atención Primaria en Galicia. Respondieron que sí que había habido reuniones de la Comisión Técnica, y se les respondió que esa Comisión Técnica era inoperativa, y que las tres SSCC se habían excluido de la misma, precisamente por ello.
De manera increíble, una persona asistente por parte de la Consellería dijo que “en una de las reuniones de esa Comisión Técnica, se había informado que la gestión de la IT era totalmente un acto de AP y que no era burocracia”… (así funciona de bien dicha Comisión).
También se les preguntó que cómo era posible que hubieran creado esos planes piloto de formación sin contar con las SSCC de AP. A este respecto se respondió que ya se nos convocaría.
En definitiva, la reunión fue muy demostrativa del abandono total de la AP y de que a la Consellería de Sanidade les importamos muy poco, por no decir NADA. Es un desprecio continuo, una tomadura de pelo.
Se les dijo finalmente, que para este tipo de reuniones tan mal planteadas y nada productivas no se nos volviera a convocar, ya que pensamos que era una tomadura de pelo.
Una nueva demostración de que con este equipo directivo vamos encaminados al desastre en la Atención Primaria.
En todo momento, por parte de las tres SSCC de AP, reiteramos nuestra disponibilidad a la colaboración, tal como habíamos hecho con anterioridad, ante la grave situación de la Atención Primaria en Galicia.
Junta Directiva de SEMG Galicia
10 de enero de 2023
Digestiones pesadas en Navidad
1.¿Cuáles son los síntomas de las digestiones pesadas?
La digestión pesada (dispepsia) de las palabras griegas dys “malo” o “difícil” y pepto “cocer” o “digerir”, es un conjunto de síntomas y signos localizados en la parte superior del abdomen que abarca desde dolor a una percepción negativa no dolorosa descrita como: saciedad precoz, pesadez postprandial, sensación urente epigástrica, hinchazón abdominal, necesidad frecuente de eructar y náuseas. Los síntomas pueden ser continuos o intermitentes, y suelen estar relacionados con la ingesta, aunque ésta no es una condición necesaria.
- ¿Qué alimentos o comidas suelen ser las causantes de esas digestiones pesadas en las fechas navideñas?
Contrariamente a la creencia popular, no existen estudios científicos de calidad que establezcan firmemente la responsabilidad de determinados alimentos en el origen de la dispepsia.
No obstante, se conocen varios mecanismos que podrían explicar la relación existente entre la ingesta de ciertos nutrientes y la aparición de síntomas, los cuales suelen estar presente en estas fechas navideñas con bastante asiduidad:
- El efecto irritante de ciertos aditivos alimentarios, la cafeína y el alcohol. En Navidad son frecuentes las comidas muy especiadas, mezcladas con ingesta de alcohol durante y después de las comidas.
- La distensión excesiva del estómago asociada a una ingesta copiosa. Las fechas navideñas se caracterizan por los excesos tanto en número de comidas, como en abundancia de las mismas.
- El retraso del vaciado gástrico inducido por alimentos con elevado contenido en grasas. Tomamos aquello que hemos estado evitando el resto del año como embutidos, carnes cocinadas sin limitación en la grasa añadida, salsas diversas,…
- El incremento en la presencia de gas provocado por aerofagia, o por la ingestión de carbohidratos poco absorbibles. La oferta de bebidas espumosas, turrones, mantecados, bombones, roscones, postres navideños y similares es amplia y variada.
- ¿Qué recomendaciones da para mejorar las digestiones pesadas en Navidad?
Mejorar las digestiones en la Navidad es posible si tenemos en cuenta una serie de medidas:
- Comer despacio, masticando bien
- Controlar lo que tomamos intentando no excedernos en cantidad
- Evitar bebidas gaseosas y limitar el consumo de alcohol
- Cambiar la cafeína y teína por bebidas sin efecto irritante
- Cocinar los platos principales con bajo contenido en grasa y poner cuidado con los embutidos que tomamos
-Idear postres navideños bajos en grasas y azúcares
- ¿Por qué no se aconseja acostarse justo después de comer? ¿Cuánto tiempo hay que esperar?
Este consejo tiene más de mito que de realidad. Al menos en personas sanas sin patología gastrointestinal, no hay estudios que hayan evaluado el efecto de dormir después de la ingesta con aparición o empeoramiento de síntomas dispépticos. De hecho, la siesta es una costumbre habitual en nuestra población y no tenemos un mayor porcentaje de individuos con estas dolencias respecto a otros países.
En pacientes con enfermedad por reflujo gastroesofágico (ERGE), sin embargo, diversos estudios muestran que el reflujo aumenta al estar en posición de decúbito sobre el lado derecho. Los pacientes que duermen con la cabecera de la cama elevada presentan menos episodios de reflujo que los que duermen en posición plana, aunque no todos los estudios muestran una asociación clara.
Un estudio reciente, llevado a cabo en Reino Unido y publicado en 2017, sugiere que las personas con riesgo genético elevado para la obesidad necesitan tener más cuidado sobre los factores de estilo de vida, para mantener un peso sano. Así dormir menos de 7 horas, más de 9 o echarse una siesta parecen tener una influencia adversa sustancial en el peso corporal.
- ¿Por qué se recomienda tomar infusiones? ¿De qué productos puede estar hechas (manzanilla, jengibre…)?
Quizá la base científica que puede estar implicada en esta medida es el conocimiento de la necesidad de agua en todos los procesos de la digestión para romper enlaces de las moléculas, lo que se conoce como hidrólisis. La infusión es una forma de aumentar la ingesta de agua. En la elección del producto a usar, simplemente evitar irritantes.
- ¿Es adecuado tomar omeprazol para aliviar las digestiones pesadas? ¿En qué casos hay que tomarlo?
La automedicación no es adecuada en ningún caso. Podemos estar enmascarando síntomas y retrasar el diagnóstico de alguna enfermedad gastrointestinal importante. Por otro lado, cualquier fármaco presenta una serie de efectos secundarios, interacciones y contraindicaciones que hay que valorar.
La mejor medida es evitar los factores que condicionan estas digestiones pesadas y consultar a su médico en caso de persistencia o empeoramiento de síntomas a pesar de las medidas higiénico-dietéticas recomendadas.
Los inhibidores de la bomba de protones y, entre ellos el omeprazol, son fármacos que deben ser prescritos por el médico y tienen unas indicaciones muy concretas entre las que se encuentran: úlcera duodenal, úlcera gástrica, ERGE, esofagitis erosiva, la infección por H. pylori, los síndromes hipersecretores como el Zollinger-Ellison y como gastroprotectores en determinados pacientes tratados con AINE.
- ¿Qué otros consejos daría para mejorar las digestiones pesadas en esas fechas?
Como los síntomas dispépticos han sido relacionados con situaciones de estrés y ansiedad, lo aconsejable en estas fechas, además de todo lo anterior, es dejar a un lado las preocupaciones y reencontrarse con familiares y amigos que habitualmente no tenemos ocasión de ver, aquellos con los que nos apetece compartir, disfrutar, reír y relajarnos.